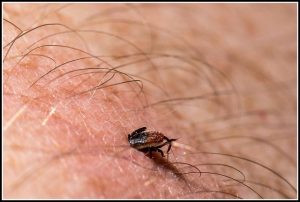
Hei kaikki! Muistan, kuinka lapsuutena pelotimme toisiamme punkkeilla ja infektioilla, joita he voivat kantaa.
Mutta muutama kuukausi sitten olen nähnyt täysin koomisen tarinan. Isoäiti Anfisa Petrovna marjojen keräämisen aikana puree tikin.
Aluksi he ajattelivat, että se oli kunnossa, mutta hetken kuluttua hänelle diagnosoitiin Lymen tauti. Vitseihin ei ollut aikaa. Nyt kerron teille yksityiskohtaisesti Lymen taudista - mikä se on ja missä tapauksissa on riski tarttua niihin. Tällaisia tietoja tulisi tutkia erittäin huolellisesti.
Artikkelin sisältö:
Lymen tauti - "näkymättömän" taudin merkit ja oireet
Kesällä - aikaa piknikille ja luonnonvaelluksille - Lymen taudin riski kasvaa
Tauti tarttuu ixodidi-punkkien kautta, ja vuosittaisten tilastojen mukaan Lymen taudin esiintyvyys on lisääntynyt 25 kertaa vuodesta 1982.
Lymen tauti, jota kutsutaan toisinaan "näkymättömäksi" taudiksi, diagnosoidaan oireiden mukaan lukien, mukaan lukien, mutta rajoittumatta, taudin tyypillisin oire - muuttuva rengasmainen punoitus - tämän taudin patognomoninen ihottuma.
Tarina
Vuonna 1975 ryhmä lapsia ja aikuisia Lymestä Connecticutista, USA: sta, osoitti samanlaisia epätyypillisiä niveltulehduksen oireita. Vuoteen 1977 mennessä oli diagnosoitu 51 Lymen niveltulehduksen tai Lymen niveltulehduksen tapausta, kuten tautia kutsuttiin tuolloin. Taudin etiologiaa pidettiin tarttuvana ja se liittyi ixodid-punkin Ixodes scapularis puremiin.
Vuonna 1982 Willy Burgdorfer (Willy Burgdorfer) tunnisti tämän tartuntataudin aiheuttajan - se osoittautui Borreliaksi spirochete-perheestä, joka nimettiin tutkijan Borrelia burgdorferin mukaan.
Borrelia burgdorferilla tartunnan saaneen punkkipuristuksen aikana taudinaiheuttaja pääsee ihmisen verenkiertoon. Korkkiruuvin muotoinen borrelian muoto mahdollistaa sen kiinnittämisen ja upottamisen moniin kehon kudoksiin, mikä aiheuttaa moniorgaanisia ja monijärjestelmävaurioita borrelioosissa.
On todettu, että Borrelia burgdorferin serotyyppejä on viisi, ja Yhdysvalloissa on yli 100 erilaista kantaa ja yli 300 erilaista kantaa maailmanlaajuisesti. Monilla heistä on vastustuskykyä monille antibakteerisille lääkkeille.
Borrelioosin serologinen diagnoosi on tullut saatavilla vuodesta 1984. Yli 10 vuotta myöhemmin, vuonna 1997.- ilmestyi ensimmäinen rokote Lyme-tautia vastaan, mutta valmistajat poistivat rokotteen 4 vuoden kuluttua markkinoilta.
Voimansiirtopolku
Koska monet Lyme-tautia sairastavat potilaat eivät mainitse punkkien puremista, jotkut asiantuntijat uskovat, että Borrelia voi tarttua muihin hyönteisiin - hyttysiin, hämähäkkeihin, kirppuihin ja syyhyyn.
Raskauden aikana hankittu Lymen tauti voi johtaa transplacentraaliseen infektioon ja mahdolliseen sikiön kuolemaan tai kuolleena syntymiseen. Infektiotaudin negatiivisista vaikutuksista sikiöön ei kuitenkaan ollut, kun raskaana olevat naiset seurasivat määrättyä antibakteerihoitoa.
Ei ole myöskään tietoja rintamaitoon tartunnan saaneista tapauksista. Tietoja saatiin Borrelian kyvystä pysyä elinkelpoisena luovutetussa veressä, ja siksi Lymen tautia sairastavilla ei suositella luovuttamaan verta.
Huolimatta Lyme-taudista koirilla ja kissoilla, ei ole todisteita mahdollisuudesta, että isännät saivat suoran tartunnan lemmikkeistään. Lymen taudin yleisin diagnoosi perustuu patognomonisiin oireisiin ja tietoihin mahdollisesta kosketuksesta punkkeihin.
Kliiniset oireet ja diagnoosi
Kuten muutkin tartuntataudit, Lymen tauti, serodiagnoosin odotetaan aiheuttavan taudin ensimmäisinä viikkoina negatiivisia tuloksia. Muutaman viikon kuluttua tartunnasta entsyymisidottu immunosorbenttimääritys (ELISA) voi havaita vasta-aineita B. burgdorferille.
Jos ELISA-testi on positiivinen, diagnoosin vahvistamiseksi käytetään Western blot -testiä. Näiden laboratoriotestien spesifisyys ja luotettavuus riippuvat taudin vaiheesta.
Pienet hyperemic papules ilmestyvät yleensä pisteen pureman kohtaan. Tällaiset papulit ovat normaali reaktio punkin puremaan, eivätkä erityisiä oireita Lymen taudista.
Seuraavien päivien aikana hyperemian alue voi kuitenkin lisääntyä muodostuessaan Lymen taudin kannalta diagnosoitua ihottumaa, joka muodostaa rengasmaisen muuttuvan eryteeman - ulkoisen kirkkaan punaisen renkaan ympäröi muuttumattoman värinen ihon alue. Ulkonäkö muistuttaa tavoitetta.
Monilla potilailla ihottuman luonteella ei kuitenkaan ole selvää patognomoniikkaa, joillakin potilailla ihottumaa esiintyy useilla ihoalueilla. Influenssamaiset oireet, kuten kuume, vilunväristykset, uneliaisuus, koko vartalon kivut ja päänsärky, voivat liittyä ihon oireisiin.
Muutaman viikon, kuukauden tai jopa vuoden kuluttua tartunnasta potilailla voi kehittyä aivokalvontulehdus, kasvojen puolikkaan väliaikainen halvaus (Bellin halvaus), raajojen heikkous ja erilaiset heikentyneet motoriset toiminnot.
Muutaman viikon kuluttua taudista monille potilaille kehittyy vähemmän tyypillisiä oireita, kuten:
- sydämen poikkeavuudet - rytmihäiriöt, jotka kestävät yleensä enintään muutaman päivän tai viikon;
- sidekalvotulehdus tai episkleriitti;
- hepatiitti;
- vaikea heikkous.
Kliininen matkiminen
Lymen taudin vuoksi diagnosoivasti rentouttavaa punoitusta, joka puuttuu Lymen taudista, puuttuu yli puolet potilaista, ja alle puolet potilaista ilmoittaa punkkipuruksesta.Joidenkin raporttien mukaan tämä osa potilaista voi olla enintään 15%.
Samaan aikaan monet potilaat näyttävät täysin terveiltä, he eivät paljasta patogeenin vasta-aineita serodiagnoosin aikana. Siksi Lymen tautia kutsutaan usein ”näkymättömäksi” sairaudeksi.
hoito
Antibioottihoidon varhainen käyttö johtaa yleensä potilaiden nopeaan ja täydelliseen toipumiseen. Useimmat potilaat, joita hoidetaan taudin myöhemmissä vaiheissa, reagoivat myös hyvin käynnissä olevaan antibioottihoitoon, vaikka he voivat pitää hermoston ja nivelten oireet pitkään.
10–20%: lla potilaista oireet, kuten heikkous, lihaskipu, uneliaisuus ja mielenterveyden häiriöt, jatkuvat myös koko antibioottihoidon suorittamisen jälkeen.
USA: n Mayo-klinikan suositusten mukaan suun kautta otettava antibioottihoito on tavan varhaisvaiheessa Lymen taudin tavanomainen hoito. Aikuisia ja yli 8-vuotiaita lapsia suositellaan ottamaan doksisykliiniä. Pienet lapset, raskaana olevat ja imettävät naiset käyttävät amoksisilliinia tai kefuroksiimia.
Antibioottien antamista parenteraalisesti suositellaan, kun keskushermosto on mukana tartuntaprosessissa. Tämä terapia on tehokas menetelmä tartunta-aineen eliminoimiseksi kehosta, vaikkakin sairauden oireiden poistaminen kokonaan voi viedä jonkin aikaa.
Lyme-taudin vastaisen rokotteen puuttuessa borrelioosin ehkäisyyn sisältyy erityisten karkotteiden käyttö ja punkkien välitön poistaminen havaittuaan.
Lymen tauti
Lymen tauti (punkki borrelioosi) on tarttuva tauti, jota esiintyy punkin puremilla. Sairaudelle on tunnusomaista päihtymisoireet ja tyypillinen ihottuma, nimeltään erythema migrans.
Tapahtumien syyt
Lymen tauti johtuu suvun Borrelia-bakteereista. Henkilö tarttuu tartunnan saaneiden ixodidi-punkkien pureman kautta. Ixodid-punkin syljen avulla patogeeni saapuu ihmiskehoon.
Syöpäpaikasta lähtien patogeeni tunkeutuu veren ja imusolun virtauksen mukana sisäelimiin, imusolmukkeisiin ja niveliin. Kuoleman aikana Borrelia erittää endotoksiinia, joka aiheuttaa useita immunopatologisia reaktioita.
Taudin oireet
Tavallisesti 1-2 viikkoa kuluu tartunnasta ensimmäisiin ilmenemismuotoihin. Taudin ensimmäiset oireet ovat epäspesifisiä: kuume, päänsärky, vilunväristykset, lihaskiput, heikkous.
Tyypillinen piirre on jäykät niskalihakset. Puuhamppukohdassa muodostuu rengasmainen punoitus (muuttuva rengasmainen punoitus). Ensimmäisten 1-7 päivän aikana näkyy makula tai papule, sitten eryteema laajenee kaikkiin suuntiin muutamassa päivässä tai viikossa.
Punoituksen reuna on voimakkaasti punainen, nousee hiukan ihon yläpuolelle renkaan muodossa, punoituksen keskellä on hieman vaaleampi. Eryteema on pyöreä, läpimitaltaan 10–20 cm (60 cm: iin saakka), lokalisoituneena useammin jaloissa, harvemmin - alaosassa, vatsassa, kaulassa, niska- ja nivelissä.
Akuutilla ajanjaksolla saattaa ilmetä pehmeiden aivokalvojen vaurioita (pahoinvointia, päänsärkyä, usein oksentelua, valofobiaa, hyperestesiaa, meningeaalisia oireita). Lihas- ja nivelkipuja todetaan usein. 1-3 kuukauden kuluttua vaihe II voi alkaa, jolle on ominaista neurologiset sydämen oireet.
Systeemiseen puun välittämään borrelioosiin on tyypillistä aivokalvontulehduksen ja kallon hermon neuriitin, radikuloneuriitin yhdistelmä. Yleisin sydänoire on atrioventrikulaarinen tukkeuma, sydänlihastulehduksen, perikardiitin kehitys on mahdollista.
Ilmaantuu hengenahdistus, sydämentykytys, supistuvat rintakiput. Vaihe III muodostuu harvoin (0,5–2 vuoden kuluttua) ja sille on tunnusomaista nivelvauriot (krooninen Lymen artriitti), iho (atrofinen akrodermatiitti) ja krooninen neurologinen oireyhtymä.
diagnostiikka
Diagnoosi tehdään epidemiologisen historian perusteella (vierailu metsässä, punkin purema), ottaen huomioon kliininen kuva (muuttuva rengasmainen punoitus). Verikokeessa - leukosytoosi, lisääntynyt ESR. Biokemiallinen analyysi paljastaa usein AsAT: n (aspartaatt aminotransferaasin) aktiivisuuden lisääntymisen. Diagnoosin vahvistamiseksi suoritetaan serologiset tutkimukset (RNIF, ELISA, PCR).
Joissakin tapauksissa väärät positiiviset serologiset reaktiot ovat mahdollisia potilaille, joilla on syfilis, tarttuva mononukleoosi, reumaattiset sairaudet ja uusiutuva kuume.
Tässä tapauksessa lääkäreiden tulee ennakoida tällaiset olosuhteet ja suorittaa pätevä erotusdiagnoosi muiden patologioiden, jotka antavat verikokeessa samanlaisia oireita ja laboratorioparametrejä, poissulkemiseksi.
Tautityypit
Taudilla on piileviä ja ilmeisiä muotoja. Taudin aikana erotetaan akuutti, subakuutti, krooninen borrelioosi.
Vakavuuden mukaan: vakava, kohtalainen, kevyt. Infektio-oireista riippuen Lymen tauti voi olla seronegatiivinen ja seropositiivinen.
Kliinisen kurssin mukaan Lymen tauti etenee kolmessa vaiheessa:
- Ensimmäinen vaihe on paikallisen infektion vaihe (esiintyy punoitus- ja ei-punoitusmuodossa).
- Toinen vaihe on levityksen vaihe. Se etenee kuumeisessa, neuroottisessa, meningeaalisessa, sydämessä ja sekamuodossa.
- Kolmas vaihe on pysyvyyden vaihe. Kurssin vaihtoehdot: krooninen Lymen artriitti, atrofinen akrodermatiitti ja muut sairauden muodot.
Potilaan toimenpiteet. Jos punkin pureman kohdalla havaitaan pyöreän muodon punoitusta, ota heti yhteys lääkäriin ja aloita hoito.
hoito
Antibakteerisia lääkkeitä (tetrasykliini, doksisykliini, amoksisilliini) käytetään Lymen taudin hoitoon. Jos potilailla on hermoston, nivelten ja sydämen vaurioita, heille ei voida määrätä tetrasykliinilääkkeitä, koska tämä voi johtaa komplikaatioihin ja / tai uusiutumisiin hoidon jälkeen. Tällaisissa tapauksissa käytetään yleensä penisilliiniä tai keftriaksonia.
Lymen niveltulehduksessa käytetään ei-steroidisia tulehduskipulääkkeitä (indometasiini, diklofenaakki, piroksikaami, meloksikaami, ibuprofeeni, ketoprofeeni), kipulääkkeitä ja fysioterapiaa.
Allergisten oireiden vähentämiseksi käytetään herkistävää hoitoa. Toipuuvaiheessa potilaille määrätään yleensä adaptogeeneja, palauttavia aineita, ryhmien A, B ja C vitamiineja.
Lymen taudin hoidossa on tärkeä myös patogeneettinen terapia, joka riippuu taudin kliinisistä oireista ja hoidon vakavuudesta. Esimerkiksi korkean kuumeen ja kehon vakavan myrkytyksen yhteydessä potilaalle määrätään vieroituslääkkeitä.
Jos Lymen tautiin liittyy meningiitti, määrätään nestehukkalääkkeitä. Fysioterapeuttinen hoito on suositeltavaa tapauksissa, joissa vaurioita kallo- ja / tai ääreishermoissa, neuriitissa, niveltulehduksessa ja nivelkipussa.
Jos sydämen toimintaa on rikottu, määrätään panangiini- tai aspartaamivalmisteita. Autoimmuunihäiriöiden esiintyessä delagiliä määrätään yhdessä ei-steroidisten tulehduskipulääkkeiden kanssa.
Lymen taudin ennusteessa se on yleensä suotuisa oikea-aikaisen ja riittävän hoidon tapauksessa. Jos hoito aloitetaan myöhään, on suurentunut patologian etenemisen todennäköisyys ja siirtyminen uusiutuvaan ja krooniseen tautiin.
Pysyvät jäännösvaikutukset Lymen taudissa heikentävät potilaan työkykyä ja voivat joissain tapauksissa johtaa jopa vammaisuuteen.
Tällaisen dynaamisen havainnon jälkeen lääkäreiden asiantuntijaryhmä tekee asianmukaiset johtopäätökset potilaan terveydentilasta, infektioprosessin puuttumisesta tai kroonisuudesta.
komplikaatioita
Lymen tautiin voi liittyä seuraavia komplikaatioita:
- Aivokomplikaatiot. Vakavimmat komplikaatiot syntyvät, kun patologinen prosessi leviää keskushermostoon. Aivokalvon tulehduksia, joskus vaurioita kallon tai ääreishermoissa.
- Sydänkomplikaatiot. Sydänlihakset kärsivät, endokardiitti ja perikardiitti voivat esiintyä.
- Nivelten komplikaatiot Lymen taudin jälkeen. Joissakin tapauksissa Lymen tauti tulehtaa niveliä.
ennaltaehkäisy
Suojavaatetusten, erityisten kemikaalien käyttö ulkona. Jododidi-punkkien mahdollisten lokalisointipaikkojen käymisen jälkeen on tarpeen tutkia huolellisesti koko kehon pinta.
Mikä on Lyme-tauti
Pultin aiheuttama Lymen borrelioosi (synonyymit: Lymen tauti, Lymen borrelioosi, Ixodit puurakenteinen borrelioosi.) Nykyisin Lymen tauti (BL) (Lymen tauti - Englanti, La maladie de Lyme - Ranska, Die Lyme-Krankheit - Saksa) sitä pidetään luonnollisena fokaalisena, tarttuvana, polysysteemisenä sairautena, jolla on monimutkainen patogeneesi, mukaan lukien kompleksi immunovälitteisiä reaktioita.
Vuonna 1981 perustettiin näiden manifestaatioiden spirochetal etiologia, jonka jälkeen oli jo mahdollista puhua taudista nosologisena muotona, jolla oli erilaisia kliinisiä ilmenemismuotoja.
Viime aikoihin asti uskottiin, että Lymen taudin aiheuttajana on yksi ainoa Borrelia - Borrelia burgdoiferi. Jotkut erot luonnollisista polttoaineista peräisin olevien borrelia-isolaattien proteiinikoostumuksessa kuitenkin viittasivat alun perin siihen, että Lymen borrelioosi on etiologisesti heterogeeninen.
Tällä hetkellä on eristetty yli 10 Borrelia burgdorferi sensu lato -kompleksiin kuuluvia genomisia ryhmiä, jotka ovat jakautuneet epätasaisesti ympäri maailmaa.
Japanista löytyvän B-japonikan suhteen se ei ilmeisesti ole patogeeninen ihmisille.
On huomattava, että VS116-ryhmän (B. valaisiana) patogeeninen potentiaali ei ole vielä tiedossa. Viime vuosien tutkimusten ja kliinisten havaintojen tulokset viittaavat siihen, että potilaan elinvaurioiden luonne voi riippua borrelian tyypistä.
Joten saatiin tietoja B. gariniin ja neurologisten oireiden, B. burgdorferi s. s. ja Lymen artriitti, B. afielii ja krooninen atrofinen ihottuma.
Siksi havaitut erot Lymen taudin kliinisessä kuvassa potilailla tämän infektion nosoareaalin eri kohdissa voivat perustua B. burgdorferi sensu lato -kompleksin geneettiseen heterogeenisyyteen.
Kun otetaan huomioon kaikki nämä tosiasiat, nyt termillä "Lymen tauti" on tapana tarkoittaa koko ryhmää etiologisesti riippumatonta ixodista puun välittämää borrelioosia.
Patogeneesi (mitä tapahtuu) taudin aikana
Borrelioosia koskevan tiedon keräämisen vaiheessa, ottaen huomioon epidemiologian yleisyys, patogeneesin ja kliinisten ilmenemismuotojen samankaltaisuus, on melko hyväksyttävää yhdistää ne yleisnimellä ”tikin aiheuttama puun aiheuttama borrelioosi” tai “Lymen tauti” osoittaen kunnianosoitus ensimmäiselle puukkojen aiheuttamalle puukkojen aiheuttamalle idodelle.
Lymen taudin luonnolliset painopisteet rajoittuvat pääasiassa lauhkean ilmastovyöhykkeen liimattuihin maisemiin. Yhdysvalloissa tärkeimmät kantajat ovat laidunpuikot fxodes scapularis (vanha laji /. Dammini), joilla on vähemmän merkitys. pacificus, sen nosoareaalisen alueen Euraasian osassa - kaksi laajalti levinnyttä ixodid-punkin lajia: taiga (/. persulcatus) ja metsä (/. ricinus).
Punkki-toukat loistavat usein pienillä jyrsijöillä, nymfillä ja seksuaalisesti kypsillä yksilöillä - monilla selkärankaisilla, lähinnä metsäeläimillä. Tietty epidemiologinen rooli kuuluu koirille. Puujen luonnollinen tartunta borrelialla endeemisissä polttoaineissa saavuttaa 60%.
Useiden borreliatyyppien symbioosin mahdollisuus yhdessä ruudussa on osoitettu. Iksodidipunkkien samanaikainen infektio puurakeisen enkefaliitin ja Lymen taudin patogeeneillä määrittelee näiden kahden infektion konjugaattien luonnolliset fokukset, mikä luo edellytykset ihmisten samanaikaiselle infektiolle ja sekoitetun tartunnan kehittymiselle.
Ihmisen tartunta tapahtuu vektorin välityksellä. Taudinaiheuttaja inokuloidaan punkkipisteellä syljensä kanssa. Ei ole suljettu pois, mutta myöskään täysin todistettu, että jokin muu tapa tarttua, esimerkiksi ruuansulatuskanava (kuten puu-enkefaliitti).
Ensisijaisille infektioille on ominaista kevät-kesän kausiluonteisuus johtuen punkkien aktiivisuusajasta (huhtikuusta lokakuuhun). Infektio tapahtuu metsävierailun aikana useissa kaupungeissa - metsäpuistoissa kaupungin rajojen sisällä. Ilmaantuvuusasteen kannalta tämä tartunta on yksi ensimmäisistä paikoista maamme kaikissa luonnollisissa fokaalisissa zoonooseissa.
Tartunnan sattuessa ihon tulehduksellis-allergisten muutosten kompleksi kehittyy yleensä punkin imupaikkaan, ja se ilmenee erityisen punoituksen muodossa, joka on ominaista Lymen taudille.
Patogeenin paikallinen pysyvyys tietyn ajanjakson aikana määrittelee kliinisen kuvan - suhteellisen tyydyttävän terveydentilan, lievän yleisen päihteen oireyhtymän, muiden Lymen taudille ominaisten oireiden puuttumisen ja immuunivasteen viivästymisen.
Kun patogeeni saapuu eri elimiin ja kudoksiin, esiintyy immuunijärjestelmän aktiivista ärsytystä, mikä johtaa yleistyneeseen ja paikalliseen humoraaliseen ja solujen hyperimmuunivasteeseen.
Taudin tässä vaiheessa IgM-vasta-aineiden ja sitten IgG: n tuotanto tapahtuu vasteena Borrelia flagellar flagellumin 41 kD: n lipun esiintymiselle. Tärkeä immunogeeni patogeneesissä ovat pintaproteiinit Osp C, jotka ovat ominaisia pääasiassa eurooppalaisille kannoille.
Taudin etenemisen (puuttuvan hoidon tai riittämättömän hoidon) tapauksessa spirochete-antigeenien vasta-aineiden spektri (16 - 93 kD: n polypeptideille) laajenee, mikä johtaa IgM: n ja IgG: n pitkäaikaiseen tuotantoon. Kiertävien immuunikompleksien määrä kasvaa.
Vaikutteisiin kudoksiin voi muodostua myös immuunikomplekseja, jotka aktivoivat tulehduksen päätekijät - leukotaktisten ärsykkeiden ja fagosytoosin muodostumisen. Tyypillinen piirre on lymfoplasmisten infiltraattien esiintyminen iholla, ihonalaisessa kudoksessa, imusolmukkeissa, pernassa, aivoissa, perifeerisissä ganglioissa.
Solun immuunivaste muodostuu sairauden edetessä, kun taas mononukleaaristen solujen suurin reaktiivisuus ilmenee kohdekudoksissa. Lisää T-auttajan ja T-tukahduttajien tasoa, veren lymfosyyttien stimulaatioindeksiä. Todettiin, että immuunijärjestelmän solukomponentin muutosaste riippuu taudin kulun vakavuudesta.
Johtava rooli artriitin patogeneesissä on borreliaa muodostavilla liposakkarideilla, jotka stimuloivat interleukiini-1: n eritystä monosyyttisten makrofagien sarjojen solujen, joidenkin T-lymfosyyttien, B-lymfosyyttien jne. Kautta.
Viivästynyt immuunivaste, joka liittyy suhteellisen myöhäiseen ja lievään borrelemiaan, autoimmuunireaktioiden kehittyminen ja taudinaiheuttajan mahdollisuus solunsisäiseen pysyvyyteen, ovat joitakin kroonisen infektion pääasiallisia syitä.
oireet
Lymen taudin kulku on jaettu varhaiseen ja myöhäiseen jaksoon. Varhaisessa vaiheessa erotellaan paikallisen infektion vaihe I, kun taudinaiheuttaja saapuu ihoon punkin imemisen jälkeen, ja vaihe II - borrelian leviäminen eri elimiin (joille on ominaista laaja valikoima kliinisiä oireita, jotka johtuvat spirokeettien eliminoinnista eri elimissä ja kudoksissa).
Myöhäinen ajanjakso (vaihe III) määräytyy infektion jatkuvuuden perusteella missä tahansa elimessä tai kudoksessa (toisin kuin vaihe II, se ilmenee minkä tahansa yhden elimen tai järjestelmän pääasiallisena leesiona). Jako vaiheessa on melko mielivaltaista ja koskee vain tautia kokonaisuutena.
Ensinnäkin, se on tärkeä sairauden diagnosoinnissa, toiseksi, kliinisellä kuvalla on omat ominaisuutensa riippuen siitä, esiintyykö punetta punepurkkon kohdalla, tai lopuksi se osoittaa makro- ja mikro-organismien välisen suhteen erityispiirteet.
Patogeenin leviämisvaiheessa, jolle on tunnusomaista kliinisten ilmenemismuotojen polymorfismi, on edelleen mahdollista tunnistaa vallitseva oireiden ryhmä, joka määrittelee kliinisen kulun variantin: kuumeinen, neuriittinen, meningeaalinen, sydän, sekoitettu.
Kliinisen oireyhtymän kulun ja vakavuuden tunnistaminen auttavat määrittämään patologisen prosessin vakavuuden: lievät, kohtalaiset, vakavat ja erittäin vakavat (harvoin) muodot.
Tauti alkaa tavallisesti subakuutti, kun kipu, kutina, turvotus ja punoitus ilmestyvät soihdun imupaikkaan. Potilaat valittavat kohtalaisesta päänsärkystä, yleisestä heikkoudesta, pahoinvoinnista, pahoinvoinnista, supistumisesta ja heikentyneistä tunneista leimahduksen alueella.
Samanaikaisesti ilmenee luonteenomaista ihon punoitusta (jopa 70% potilaista).Kehon lämpötila nousee useammin 38 ° C: seen, joskus siihen liittyy vilunväristyksiä. Kuumeinen ajanjakso kestää 2–7 päivää, kehon lämpötilan laskun jälkeen subfebriilin lämpötilaa havaitaan joskus useita päiviä.
Siirtyvä punoitus - taudin tärkein kliininen merkki - ilmenee 3 - 32 päivän kuluttua (keskimäärin 7) punaisen makulan tai papulin muodossa punkkien pureman kohdalla.
Punoitusalue puremakohdan ympärillä laajenee, rajoittaen koskemattomasta ihosta kirkkaan punaista reunaa; vaurion keskellä muutosten voimakkuus ei ole niin voimakas. Eryteeman koko voi olla muutamasta senttimetristä kymmeneen (3–70 cm), mutta taudin vakavuus ei liity niiden kokoon.
alkuperäisen vaurion kohdalla toisinaan havaitaan voimakasta punoitusta, rakkuloi- ja nekroosi ilmenee (ensisijainen vaikutus). Ihovaurioiden leviämisen värien voimakkuus on tasainen kaikkialla; ulkoreunan sisällä saattaa ilmestyä useita punaisia renkaita, joiden keskiosa haalistuu ajan myötä. Entisen punoituksen sijasta lisääntynyt pigmentti ja ihon kuorinta.
Joillakin potilailla taudin oireet rajoittuvat ihon vaurioihin punkkien pureman kohdalla ja lieviin yleisiin oireisiin. Joillakin potilailla hematogeeninen ja lymfogeeninen borrelia voi ilmeisesti levitä muille ihon alueille, tapahtuu sekundaarinen punoitus, mutta toisin kuin pääasiassa, ensisijainen vaikutus ei ole.
Muita iho-oireita saattaa ilmetä: ihottuma kasvoilla, urtikaria, ohimenevä punctate ja pienet rengasmaiset ihottumat, sidekalvontulehdus.
Yleistynyt lymfadenopatia, kurkkukipu, kuiva yskä, sidekalvotulehdus, kiveten turvotus ovat vähemmän yleisiä. Taudin ensimmäiset oireet häviävät yleensä ja häviävät kokonaan muutamassa päivässä (viikossa) jopa ilman hoitoa.
Vaihe II liittyy Borrelia-leviämiseen pääpainosta eri elimiin. Muiden kuin punoitusmuotojen kanssa tauti ilmenee usein taudin tälle vaiheelle ominaisilla oireilla ja on vakavampi kuin punoituspotilailla.
Merkit, jotka viittaavat aivolisäkkeen mahdollisiin vaurioihin, voivat ilmetä varhain, kun ihon punoitus jatkuu, mutta tällä hetkellä niihin ei yleensä liity aivo-selkäydinnesteen tulehduksellisia muutoksia.
Tänä aikana on suositeltavaa erottaa seroosisen aivokalvontulehduksen, meningo-enkefaliitin ja ääreishermoston vaurion oireyhtymät: aistinvaraiset, pääasiassa algic-oireyhtymä muodossa myalgia, neuralgia, plexalgia, radiculoalgni; amyotrofinen oireyhtymä, joka johtuu rajoitetusta segmenttisestä radikuloneuriitista, eristetystä kasvojen neuriitista, mononeuriitista, alueellisesta punkin imupaikkaan, yleisestä polyradikuloneuriitista (Bannwartin oireyhtymä), myeliitista; Joskus on mahdollista erottaa ääreishermoston vaurioiden halvaantunut oireyhtymä, mutta yleensä se ei ole eristetty.
Muutaman viikon kuluessa tartunnasta voi ilmetä merkkejä sydänvaurioista. Useammin se on atrioventrikulaarinen lohko (1 tai II aste, joskus kokonainen), suonensisäisen johtumisen häiriöt, rytmihäiriöt. Joissakin tapauksissa kehittyy enemmän hajanaisia sydänleesioita, mukaan lukien myoperikardiitti, laajentunut sydänlihassairaus tai haimatulehdus.
Vaiheessa III, useiden kuukausien ja useiden vuosien ajan taudin alkamisesta, Lymen taudin myöhäiset oireet voivat ilmetä. Suurten nivelten toistuva oligoartriitti on tyypillinen, mutta pienet nivelet voivat kuitenkin kärsiä. Synoviaalinen biopsia paljastaa fibriini-talletukset, epämääräisen hypertrofian, verisuonien lisääntymisen ja vaikean plasmosolyyttisen ja lymfosyyttisen tunkeutumisen.
Leukosyyttien lukumäärä nivelnesteessä vaihtelee välillä 500 - 000 yhdessä millimetrissä. Suurin osa niistä on segmentoitu. Usein proteiinipitoisuus (3 - 8 g / l) ja glukoosi ovat lisääntyneet.
Lymen artriitti on samanlainen kuin reaktiivinen niveltulehdus. Ajan myötä nivelissä havaitaan krooniselle tulehdukselle tyypillisiä muutoksia: osteoporoosi, ruston oheneminen ja menetys, kortikaaliset ja marginaaliset usurat, joskus rappeuttavat muutokset: subartikulaarinen skleroosi, osteofytoosi.
Hermoston myöhäiset leesiot ilmenevät kroonisesta enkefalomyeliitista, spastisesta parapareesista, ataksiasta, poistettujen muistihäiriöiden, kroonisen aksonaalisen radiculopatian, dementian. Usein esiintyy polyneuropatiaa radikulaarisen kivun tai distaalisen parasthesian kanssa.
Potilaat toteavat päänsärkyä, lisääntynyttä väsymystä ja kuulon heikkenemistä. Lasten kasvu ja seksuaalinen kehitys ovat hidastuneet. Vaiheen III ihovauriot ilmenevät tavallisena ihottuman, atrofisen akrodermatiitin ja skleroderman kaltaisten muutosten muodossa.
Lymen borrelioosin komplikaatiot ovat hyvin harvinaisia ja ilmenevät useammin jäännösilmiöinä.
diagnostiikka
Lymen taudin diagnosointi on vaikeaa etenkin myöhäisellä ajanjaksolla johtuen voimakkaasta kliinisestä polymorfismista ja taudin tyypillisten oireiden usein puutteesta.
Borrelia-kulttuureja sairaasta on vaikea erottaa. Serologisia menetelmiä käytetään laajalti diagnoosin vahvistamiseen. Maassamme käytetään epäsuoraa immunofluoresenssireaktiota (n-RIF) ja reaktiota entsyymileimattujen vasta-aineiden kanssa (ELISA) borrelia-vasta-aineiden havaitsemiseksi.
Taudin kulusta on kuitenkin seronegatiivisia variantteja. Syfilisessä havaitaan usein vääriä positiivisia tuloksia. Mahdollisesta tartunnasta voidaan päätellä havaitsemalla borrelia imevän punkin suolistovalmisteissa tummakenttämikroskopialla.
Borrelia voidaan havaita sairastuneissa elimissä ja kudoksissa elektronimikroskopialla, erityisellä hopeavärjäyksellä ja monoklonaalisilla borreliosivasta-aineilla. Lupaava menetelmä ketjun polymeroinniksi (polimeraasiketjureaktio - PCR), jonka käytön avulla voit vahvistaa diagnoosin pienellä määrällä elimistössä olevia mikrobirunkoja.
Erotusdiagnostiikka tehdään punkkiperäisellä enkefaliitilla, ryhmällä seroosista meningiittiä ja meningoenkefaliittia, reaktiivisella ja nivelreumalla, akuutilla reumassa, neuriitilla, radikuloneuriitilla, sydänsairauksilla, joissa on johtamis- ja rytmihäiriöitä, sydänlihatulehduksella, eri etiologioiden dermatiitilla.
hoito
Lymen taudin hoito sisältää joukon terapeuttisia toimenpiteitä, joissa etiotropiinisella terapialla on johtava rooli.Lääkkeitä määrätään suun kautta tai parenteraalisesti kliinisen kuvan ja sairauden ajan mukaan.
Suun kautta annettavista valmisteista tetrasykliini-antibiootit ovat edullisia. Lääkkeet määrätään taudin ensimmäisellä ajanjaksolla, kun punetta esiintyy punkin imupaikassa, kuume ja yleisen päihteen oireet, mikäli hermostoon, sydämeen ja niveliin ei ole merkkejä vaurioista.
Et voi vähentää yhtä lääkeannosta ja vähentää lääkkeiden ottamisen tiheyttä, koska terapeuttisen vaikutuksen aikaansaamiseksi on tarpeen ylläpitää jatkuvasti riittävää bakteeriostaattista pitoisuutta antibiootissa potilaan kehossa.
Jos potilailla esiintyy merkkejä hermoston, sydämen ja nivelten vaurioista (potilailla, joilla on akuutti ja subakuutti tauti), ei ole suositeltavaa määrätä tetrasykliinilääkkeitä, koska joillakin potilailla hoidon jälkeen tapahtui uusiutumia, myöhäisiä komplikaatioita, tauti sai kroonisen kulun.
Neurologisten, sydän- ja nivelvaurioiden havaitsemiseksi käytetään yleensä penisilliiniä tai keftriaksonia. Toisin kuin suositellut penisilliinihoito-ohjelmat, määrittelimme yhden annoksen lääkettä, sen antamistiheyden ja hoitojakson keston.
Bentsyylipenisilliiniä (penisilliini G) määrätään 500 tuhatta yksikköä lihaksensisäisesti 8 kertaa päivässä (väliajoin tarkasti 3 tunnin kuluttua). Kurssi kestää 14 päivää. Potilaille, joilla on meningiitin kliinisiä oireita (meningoenkefaliitti), yksittäinen penisilliiniannos nousee 2-3 miljoonaan yksikköyn ruumiinpainosta riippuen ja pienenee 500 tuhanteen yksikköyn aivo-selkäydinnesteen normalisoitumisen jälkeen.
Penisilliinin toistuva anto ylläpitää sen vakioitua bakteereja tappavaa pitoisuutta veressä ja vaikuttavissa kudoksissa. Samanlainen penisilliiniterapiaohjelma on testattu ja käytetty menestyksekkäästi kufisin hoidossa, jonka patogeneesi on suurelta osin samanlainen kuin Lymen taudin patogeneesi.
Täten havaitaan samanlainen keskushermoston varhaisvaurion mekanismi näissä infektioissa, immunologisten prosessien yhteiset piirteet ja molempien infektioiden patogeenien samankaltaisuus.
Tällä hetkellä tehokkain lääke Lymen taudin hoidossa on keftriaksoni (longasefi, sesefiini), päivittäisenä annoksena 1-2 g. Kurssin kesto 14-21 päivää.
Kroonisella kurssilla, jolla on eristettyjä ihovaurioita, voidaan saada positiivisia tuloksia tetrasykliini-antibioottien hoidosta.
Sekainfektioissa (Lymen tauti ja puukenne enkefaliitti) käytetään anti-punkin gamma-globuliinia yhdessä antibioottien kanssa.
Borrelia-tartunnan saaneiden punkin pureman uhreiden ennaltaehkäisevä hoito (tutkitaan punkin suoliston ja hemolymfan sisältö tummakenttämikroskopialla) suoritetaan tetrasykliinillä 0,5 g 4 kertaa päivässä 5 päivän ajan.
Antibioottihoidon ohella käytetään myös patogeneettistä hoitoa. Se riippuu kliinisistä oireista ja kurssin vakavuudesta.Joten korkean kuumeen, vakavan päihteen takia, vieroitusliuokset annetaan parenteraalisesti, aivokalvontulehduksella - kuivumista aiheuttavilla aineilla, kraniaalisten ja ääreishermoston neuriitilla, nivelkipu ja niveltulehduksella - fysioterapeuttisella hoidolla.
Potilaille, joilla on merkkejä sydänvaurioista, määrätään pananginia tai aspartia 0,5 g 3 kertaa päivässä, riboksiinia 0,2 g 4 kertaa päivässä. Tapauksissa, joissa havaitaan immuunikato, tymaliinia määrätään 10–30 mg päivässä 10–15 päivän ajan.
Potilaille, joilla on merkkejä autoimmuunista ilmenemismuodosta, esimerkiksi usein toistuva niveltulehdus, delagiliä määrätään 0,25 g: aan kerran päivässä yhdessä ei-steroidisten tulehduskipulääkkeiden (indometasiini, methindole, brufen jne.) Kanssa. Hoitojakso on 1-2 kuukautta.
Sairastuneille suoritetaan vuoden aikana dynaaminen lääketieteellinen tarkkailu (tartuntataudin asiantuntija, terapeutti, neuropatologi, suorittaa epäsuoran immunofluoresenssireaktion joka kolmas kuukausi), minkä jälkeen päätellään, että tartunta puuttuu tai on krooninen.
ennaltaehkäisy
Lymen taudin erityistä ennaltaehkäisyä ei ole vielä kehitetty. Epäspesifiset ennaltaehkäisevät toimenpiteet ovat samanlaisia kuin puukeisen enkefaliitin hoidossa. Erittäin tehokas tapa estää tartuntoja on estää punkkien imeminen (suojavaatetus ja pelotteet).
Lymen taudin oireet ja hoito
Lymen tauti on vektorin välittämä tauti, jonka aiheuttavat suvun Borrelia-sukuiset bakteerit. Taudin yleisyydestä on vaikea antaa tyhjentävää vastausta. Lymen tautiin viitataan lääketieteellisessä kirjallisuudessa nimellä "suuri jäljitelmä".
Tämä nimi johtuu siitä, että sairauteen liittyy oireiden polymorfismi ja potilaat kääntyvät dermatologin, neurologin, reumatologin puoleen ja pääsevät harvoin tartuntatautitoimistoon.
Lymen tauti on ilmoitettu Euroopassa, Pohjois-Amerikassa, Aasiassa ja Australiassa. Venäjän ja Ukrainan esiintyvyysaste kasvaa. Ihmisten herkkyys Borrelialle on korkea. Joten sellaiset kuuluisat persoonallisuudet kuten Ben Stiller, Christy Turlington, Richard Gere, Avril Lavigne, Ashley Olsen kärsivät Lymen taudista.
syistä
Taudin aiheuttaja on Borrelia-suvun bakteerit (B.burgdorferi, B. afzelii, garinii), jotka kuuluvat Spirochaetaceae-sukuun. Ixodid-punkit (I.ricinus, I.pacificus, I.damini) ovat Borrelia-kantaja.
Tartunnan saanut punkki on tarttuva sen elinkaaren kaikissa aktiivisissa vaiheissa: toukan, nymfin tai seksuaalisesti kypsän yksilön vaiheessa.
Lymen taudin esiintyvyyden kasvu on havaittavissa keväällä-syksyllä, mikä tietysti liittyy punkkien korkeaan aktiivisuuteen tällä kaudella. Ixodid-punkit elävät metsissä, metsäpuistojen kaupunkialueilla.
oireet
Inkubointijakso on keskimäärin yksi tai kaksi viikkoa, mutta voi kasvaa jopa vuoteen. Lymen taudin kliinisessä kuvassa on tapana erottaa kolme vaihetta. Mutta on syytä huomata, että kaikki tartunnan saaneet henkilöt eivät kehitä kaikkia kolmea vaihetta. Joten joillakin potilailla tauti päättyy ensimmäisessä vaiheessa, toisissa se ilmenee vasta kolmannessa vaiheessa.
Ensimmäisen vaiheen oireet. Puuran puremaan kohtaan tulee papule (kyhmy).Vähitellen punoitusalue laajenee kehää pitkin. Eryteeman reunat ovat voimakkaasti punaisia, nouseen hiukan ihon yläpuolelle. Eryteeman keskellä iho on vaaleampi.
Eryteeman koko halkaisijaltaan on 10-50 cm. Usein eryteema lokalisoituu alaraajoihin, vatsaan, alaselkään, kaulaan, nielun alueelle ja nivusiin. Iho punoitusalueella on lämpimämpi verrattuna terveisiin ihoalueisiin. Joskus kutina, polttava purenta. Tahrat pysyvät useita päiviä, sitten muuttuvat vähitellen vaaleiksi jättäen pigmentoitumisen ja kuorinnan.
Joillakin potilailla ilmenee hyvänlaatuista lymfosytoomaa - kohtalaisen kivulias punainen tiiviste turvonneelle iholle. Useimmiten lymfosytooma on lokalisoitunut korvakorvien, nännien, kasvojen, sukuelinten alueelle.
Ensisijaisesta vauriokohdasta oleva Borrelia leviää imusuolen läpi alueellisiin imusolmukkeisiin. Joten lymfadenopatia voidaan havaita. Lisäksi tartunnan saanut voi valittaa heikkoudesta, lihas- ja päänsärkystä, kuumeesta.
Toisen vaiheen oireet. Borrelia leviää elimiin ja kudoksiin. Joten sekundaarinen punoitus, ruusumainen tai papulaarinen ihottuma, uusia lymfosytoomia voi muodostua iholle.
Tarttuvan prosessin yleistymiseen liittyy päänsärky, lihaskipu, pahoinvointi (harvemmin oksentelu), joissain tapauksissa lämpötilan nousu.
Tälle vaiheelle ovat seuraavat oireyhtymät:
- meningeaalinen;
- neurologisia;
- Cardiology.
Useammin toisen vaiheen merkkejä esiintyy neljännellä tai viidennellä viikolla ja ne pysyvät useita kuukausia.
Meningeaalinen oireyhtymä on seuraus seroosisesta meningiitista. Tälle tilalle on ominaista kuume, voimakas päänsärky, kipu katseltaessa ylös, oksentelu, joka ei tuota helpotusta, herkkyys valolle, ääntä ärsyttävät aineet.
Jäykät niska- ja muut tyypilliset meningeaaliset merkit kirjataan. Henkilöllä voi myös kehittyä enkefaliitti tai enkefalomyeliitti, joka esiintyy paraparesis tai tetraparesis. Kraniaalisten hermojen mahdollinen neuriitti, useammin kuulo- ja okulomotorinen.
Potilaat voivat kokea unihäiriöitä, emotionaalista heilahtelua, ahdistusta sekä lyhytaikaisia näkö- ja kuulovaikeuksia.
Lymen taudille on ominaista Bannavartin lymfosyyttinen meningoradikuloneuriitti, jolle on tunnusomaista cervicothoracic radiculitis, meningiitti ja lymfosyyttinen pleosytoosi.
Sydänoireyhtymä muodostuu usein sairauden viidennellä viikolla, ja se ilmenee atrioventrikulaarisen johtavuuden rikkomisena, sykkeen hidastuttua tai lisääntyneenä, sydänlihaksen tai sydäntulehduksen merkkeinä. On syytä huomata, että sydänvauriot ovat vähemmän yleisiä kuin hermosto. Lisäksi voidaan havaita konjunktiviitti, iriitti, tonsilliitti, nielutulehdus, keuhkoputkentulehdus, hepatiitti, pernan tulehdus.
Kolmannen vaiheen oireet. Tämän vaiheen oireet ilmenevät melko myöhään: muutaman kuukauden, ja joskus vuosien kuluttua tartunnasta. Tyypillisimmät nivelten (60% potilaista), ihon, sydämen ja hermoston vauriot.
Lymen taudissa kärsivät pääasiassa suuret nivelet (ulnar, polvi). Vaurioituneet nivelet ovat turvonneet ja kivulias, liikkeitä on rajoitettu.Nivelvaurioiden symmetria on ominaista, prosessilla on uusiutuva luonne. Pitkäaikainen nivelten ja rustojen tulehduksellinen prosessi johtaa tuhoaviin muutoksiin niissä.
Kroonisia neurologisia vaurioita esiintyy seuraavissa muodoissa:
- enkefaliitti;
- polyneuropatia;
- dementia;
- ataksia;
- Muistihäiriöt.
Ihoilmaisuille on ominaista akrodermatiitin kehittyminen. Tämä on ihon surkastuminen paikallisen hyperpigmentaation kanssa, usein prosessi lokalisoituu raajoihin.
diagnostiikka
Lymen taudin diagnosointi tehdään ottaen huomioon epidemian historian tiedot (vierailu metsässä, punkin pureminen) sekä kliininen kuva. On syytä huomata, että monet ihmiset eivät edes huomaa punkin puremaa kerralla.
PCR-menetelmällä laboratorioapulaiset voivat määrittää borrelian DNA: n ihon, aivo-selkäydinnesteen ja nivelnesteiden sekä veren biopsiassa. PCR välttää vääriä tuloksia.
hoito
Lymen taudin potilaiden hoidossa käytetään etiotrooppista ja patogeneettistä hoitoa. On myös tärkeää ottaa huomioon taudin vaihe.
Etiotrooppinen hoito suoritetaan käyttämällä erilaisia antibiootteja. Joten taudin ensimmäisessä vaiheessa, punoituksen läsnäollessa ja ilman sisäelimien vaurioita, määrätään tetrasykliinit, aminopenisilliinit suun kautta. Taudin ensimmäisessä vaiheessa aloitettu antibakteerinen terapia estää Lymen taudin etenemisen edelleen.
Patogeneettinen terapia perustuu olemassa oleviin samanaikaisiin sisäelinten vaurioihin. Joten sydänvaurioilla ja sellaisilla häiriöillä, joita ei voida poistaa ottamalla antibiootteja, määrätään pitkäaikaista aivokalvontulehdusta, meningoenkefaliittia ja kortikosteroideja.
Niveltulehduksen yhteydessä kortikosteroideja määrätään paitsi lihaksensisäisesti tai suun kautta, myös myös nivelkierrossa. Monoartriitin ja lääkehoidon vaikutuksen puuttuessa synovektoomia on tarkoitettu.
Korkean kuumeen, vakavan päihteen yhteydessä vieroitusaineita annetaan parenteraalisesti.
ennaltaehkäisy
Metsäalueella (puistoalueella) käydessä yleinen ennaltaehkäisy tapahtuu torjunta-aineiden käytöllä, pukeutumisella vaatteisiin, jotka peittävät kehon niin paljon kuin mahdollista. Puun pureman tapauksessa sinun tulee heti ottaa yhteys klinikkaan, josta se poistetaan oikein. He tutkivat pureman paikan ja tarkkailevat terveydentilaasi tarkemmin.
Jos henkilö on usein omassa kesämökissä, ei ole väärin tehdä akarisidisia toimenpiteitä. Kun olet käynyt koiran kanssa, sinun tulee tutkia huolellisesti lemmikistä, onko ruumiissa punkkaa.
Edeemisen alueen punkkipuristuksen jälkeen määrätään pitkävaikutteisia antibiootteja hätäehkäisynä (esimerkiksi bitsilliini-5 kerran lihaksensisäisesti annoksella 1500 tuhatta yksikköä).
LYME: ensimmäiset merkit, hoito, ennuste ja seuraukset
Lymen tauti (puun välittämä borrelioosi) on tarttuva, luonnollisesti fokaalinen vektori-tarttuva tauti, joka on aiheutunut spirosketeistä ja jota siirtää punkkien kautta. Tauti on uusiutuva ja krooninen, ja vaikuttaa pääosin ihoon, hermostoon, sydämeen ja tuki- ja liikuntaelimiin.
Patologisen prosessin säiliö ja lähde ovat monet kotieläin- ja luonnonvaraisten lintujen ja selkärankaisten lajit (jyrsijät, hirvi, harjahirvet jne.). Yli kaksisataa villieläinlajia on tikkiroija.
Lymen taudin leviämisen päämekanismi on tartunta (veren kautta). Harvinaisissa tapauksissa taudinaiheuttajat pääsevät kehoon kuluttaessasi raakamaitoa (vuohet), syljen kanssa punkkien ja ulosteiden kautta (kun niitä hankaa kammennuksen aikana puremapaikkaan).
Immuniteetti tämän taudin jälkeen on epävakaa, pari vuotta toipumisen jälkeen uudelleeninfektio on mahdollista. Tartunnan riskitekijöitä voidaan kutsua oleskeluun sekametsissä (punkkiympäristö) toukokuusta syyskuun loppuun.
Oireet ja merkit
Tämän taudin kulku on jaettu varhaiseen ja myöhäiseen jaksoon. Ensimmäinen niistä sisältää paikallisen tartunnan ensimmäisen vaiheen. Tänä aikana taudinaiheuttaja pääsee iholle punkkipuristuksen jälkeen. Borrelia leviää sitten eri elimiin, joten useiden elinvaurioiden oireet ovat tyypillisiä tässä vaiheessa.
Jako sellaisiin vaiheisiin on ehdollinen ja hyväksyttävä vain koko sairaudelle. Joskus hoitoja ei välttämättä noudateta, joissakin tapauksissa vain ensimmäinen vaihe voi olla läsnä, ja joskus Lymen tauti ilmenee vain myöhäisistä oireista.
Varhaisessa vaiheessa eryteema ja punoitusmuoto erotetaan toisistaan. Tämä on tärkeää tämän taudin diagnosoinnissa, lisäksi kliinisellä kuvalla on tiettyjä piirteitä riippuen siitä, esiintyykö eryteemaa borrelia-pureman kohdalla.
Patogeenin leviämisvaiheessa, jolle on ominaista useita kliinisiä oireita, voidaan tunnistaa hallitsevat oireet, jotka määrittävät taudin kulun:
- neuritic,
- hektinen,
- sydämen,
- meningeaalinen,
- sekoitettu.
Lymen taudin vaikeusaste ja variantti auttavat määrittämään patologisen prosessin vakavuuden:
- helppo,
- keskimäärin
- vakava tutkinto
- harvoissa tapauksissa erittäin vakava muoto.
Tämän taudin inkubaatioaika vaihtelee yhdestä kahteenkymmeneen päivään. Sen luotettavuus määräytyy punkin imu tosiasian todentamisen tarkkuuden avulla. Noin 30 prosenttia potilaista ei muista häntä tai kiistää pureman.
Tällä hetkellä ilmenee ihon spesifistä punoitusta (jopa seitsemänkymmentä prosenttia potilaista). Kehon lämpötila nousee subfebriililukuihin, joskus voi ilmaantua vilunväristyksiä. Kuumeisen ajanjakso on korkeintaan yksi viikko.
Lymen taudin tärkein kliininen merkki on erythema migrans. Se ilmenee kolmen - kolmenkymmenenkahden päivän (keskimäärin seitsemän päivän) kuluttua punaisena papulana tai makulana suorassa punkkien pureman kohdalla. Tämän alueen ympärillä oleva punoitusalue laajenee vähitellen, rajoittuen terveeseen ihoon, jonka reunat ovat kirkkaan punaiset.
Vaurion keskellä havaitaan muutosten vähäisempi vakavuusaste. Eryteeman koko voi vaihdella muutamasta senttimetristä seitsemänkymmentä millimetriä, mutta taudin vakavuus ei riipu niiden koosta.
Alkuvaurion sijaan joissain tapauksissa voidaan havaita voimakasta punoitusta, kun taas rakkuloita ja nekroosin painopistettä esiintyy.Leviävän patologisen fokuksen värjäytymisintensiteetti on tasainen koko pituudeltaan, ulkorajojen sisällä voidaan havaita useita punaisia renkaita. Ajan myötä heidän keskusosa haalistui.
Entisen punoituksen kohdalla pigmentaatio sekä ihon kuoriutuminen voivat usein jatkua. Joillakin potilailla tämän taudin oireet voivat rajoittua ihon vaurioihin punkin pureman välittömässä paikassa, kun taas yleiset oireet ovat lieviä.
Joskus borrelia leviää muille ihoalueille toissijaisen punoituksen esiintyessä. Muita iho-oireita ovat urtikaria, kasvojen ihottuma, rengasmaiset ohimenevät pienet ja täsmälliset ihottumat, sidekalvotulehdus.
Lyhytaudin aiheuttama punoitus voi joskus olla samanlainen kuin erysipelas, alueellisen lymfadeniitin esiintyminen voi peittää tularemian ja tyypin. Iho-oireita täydentävät useimmissa tapauksissa jäykät niskalihakset, päänsärky, vilunväristykset, kuume, luiden ja lihaksen muuttuskiput, nivelkipu, vaikea väsymys ja heikkous.
Lymen taudin toiselle vaiheelle on ominaista borrelian leviäminen pääpainosta eri elimiin. Sairauden muulle kuin punoitusmuodolle on tunnusomaista kliinisten oireiden vakavuus. Aikaisin varhaisia merkkejä voi ilmetä, jotka viittaavat aivokalvojen vaurioihin.
Tässä vaiheessa ihon punoitus voi silti jatkaa. Kuitenkin tässä tapauksessa tulehdukselliset muutokset aivo-selkäydinnesteessä puuttuvat edelleen. Muutaman viikon tai kuukauden kuluessa taudin puhkeamisesta viidentoista prosentilla potilaista on ilmeisiä hermostovaurion oireita.
Tänä aikana erotetaan seroottisen aivokalvontulehduksen, meningoenkefaliitin ja ääreishermoston vauriot: myalgia, plexalgia, neuralgia, amyotrophic oireyhtymä, eristetty kasvojen neuriitti. Sydänvaurion merkit kehittyvät yleensä muutaman viikon kuluessa sairauden alkamisesta.
Näihin sisältyy toistuva oligoartriitti suurista niveistä. Synoviaalikalvon biopsian aikana havaitaan fibriinilattiat, hullu hypertrofia ja verisuonien lisääntyminen.
Hermoston myöhäisvaurioista voidaan mainita krooninen enkefalomyeliitti, spastinen paraparees, ataksia, poistetut muistihäiriöt, dementia, krooninen aksonaalinen radikulopatia.
Potilaat ilmoittavat lisääntynyt väsymys, päänsärky, kuulovamma. Lapsilla on seksuaalisen kehityksen ja kasvun viivästyminen. Kolmannessa vaiheessa ihon vauriot ilmenevät tavallisena dermatiitin, skleroderman kaltaisten muutosten ja atrofisen akrodermatiitin muodossa.
diagnostiikka
Lymen taudin diagnosointi on vaikeaa, etenkin taudin myöhemmissä vaiheissa, johtuen kliinisten vaurioiden moninaisuudesta ja tyypillisten oireiden puutteellisesta puutteesta. Se perustuu epidemiologisiin tietoihin, kliiniseen kuvaan ja vahvistetaan serologisten tutkimusten tuloksilla.
Luotettavaa diagnoosia voidaan harkita tapauksissa, joissa todettiin erythema migrans -historia - tämän patologisen prosessin merkki.
Ketjupolymerointimenetelmä on myös tehokas, jonka käyttö vahvistaa diagnoosin minimimäärän mikrobien kanssa kehossa.
Epäspesifisiä muutoksia havaitaan ääreisveressä, ne heijastavat pääasiassa tulehduksellisten muutosten astetta.
hoito
Lymen tauti hoidetaan tartuntatautien sairaalassa. Ensimmäisessä vaiheessa antibioottihoito on tarkoitettu kahden tai kolmen viikon ajan. Valitut lääkkeet ovat doksisykliini, amoksisilliini, vara-antibiootti - keftriaksoni.
Tällaisen hoidon taustalla voidaan kuitenkin havaita allergisia reaktioita (myrkyllisyys, joka johtuu taudinaiheuttajien massasta, kuume). Tässä tapauksessa antibakteeriset lääkkeet peruutetaan, ja sitten niiden käyttöä jatketaan pienemmillä annoksilla.
Tämän taudin toisessa vaiheessa antibioottihoitoa suoritetaan kolmesta neljään viikkoa. Jos aivo-selkäydinnesteessä ei ole muutoksia, merkitään amoksisilliini ja doksisykliini. Tällaisten muutosten läsnä ollessa käytetään kefotaksiimia, keftriaksonia tai bentsyylipenisilliiniä.
Lymen taudin kolmannessa vaiheessa määrätään myös antibakteerinen hoito amoksisykliinillä tai doksisykliinillä. Hoitoaika on vähintään neljä viikkoa. Vaikutus puuttuu, keftriaksoni, kefotaksiimi tai bentsyylipenisilliini.
Seuraukset ja ennuste
Antibakteeristen aineiden varhainen käyttö voi merkittävästi lyhentää hoidon kestoa ja estää taudin kolmannen vaiheen kehittymisen.
Lymen taudissa komplikaatiot ovat harvinaisia, usein ne ilmenevät jäännös (jäännös) ilmiöinä.
ennaltaehkäisy
Tällä hetkellä ei ole kehitetty erityisiä menetelmiä tämän taudin spesifiseksi estämiseksi. Epäspesifisiin toimenpiteisiin sisältyy torjunta-aineiden ja erityisten suojavaatetusten käyttö, raakamaidon käytön rajoittaminen.
Jätä kommentti